Persontilpassa medisin er å bruke informasjon om biologiske tilhøve hjå kvar enkelt pasient til å førebygge, diagnostisere eller behandle sjukdom. Målet er å gje meir effektiv helsehjelp, mindre biverknadar og redusere kostnadane. Denne tilnærminga, som og kan omtalast som presisjonsmedisin, har stort potensiale, men det er òg viktig å ha realistiske forhåpningar til kva den kan utretta.
Korleis persontilpassa medisin, eller presisjonsmedisin, definerast og kva ein legg i omgrepet varierer. Den norske nasjonale strategien for persontilpassa medisin definerer omgrepet som «førebygging, diagnostikk, behandling og oppfølging tilpassa biologiske førehald hjå den enkelte.» Vidare viser strategien til at det i praksis «dreier seg om ein auka grad av tilpassing til den enkelte sin biologi, noko som ideelt sett aukar sannsynet for at valde terapeutiske tiltak gjev effekt og følgjes av færre biverknadar.»
I ei slik tilpassing til kvar enkelt sin biologi er bruken av biomarkørar viktig. Ein biomarkør er ein genvariant, eit protein eller eit anna stoff frå kroppen som ein kan måle, og som indirekte seier noko om sjukdom eller fare for sjukdom. Pasientar med kreft i same organet kan ha ulike variantar av same krefttype, variantar som kan identifiserast ved at dei har ulike biomarkørar. Samtidig kan pasientar med kreft i ulike organ og delar av kroppen ha den same biomarkøren. Ved å måle desse kan ein få informasjon om kor alvorleg sjukdommen er, eller kor god effekt ulike behandlingsstrategiar har mot sjukdommen.
Til dømes gjer ein mutasjon i EGFR-genet hjå nokre lungekreftpasientar at kreftsvulsten deler seg raskare. No er fleire målretta medisinar tilgjengeleg som hemmar denne overaktiviteten og som dermed kan gjevast til dei med EGFR-biomarkøren til stades. Ein slik EFGR-hemmar kan også nyttast hjå pasientar som har andre kreftformer enn lungekreft, men der svulsten òg har ein mutasjon i EGFR-genet. Andre døme på biomarkørar er blodsukker, LDL og HDL for kolesterol, PSA for prostatakreft og revmatisk faktor for leddgikt. Genfeil som er orsak til spinal muskelatrofi, cystisk fibrose eller arveleg brystkreft er og ein type biomarkørar.
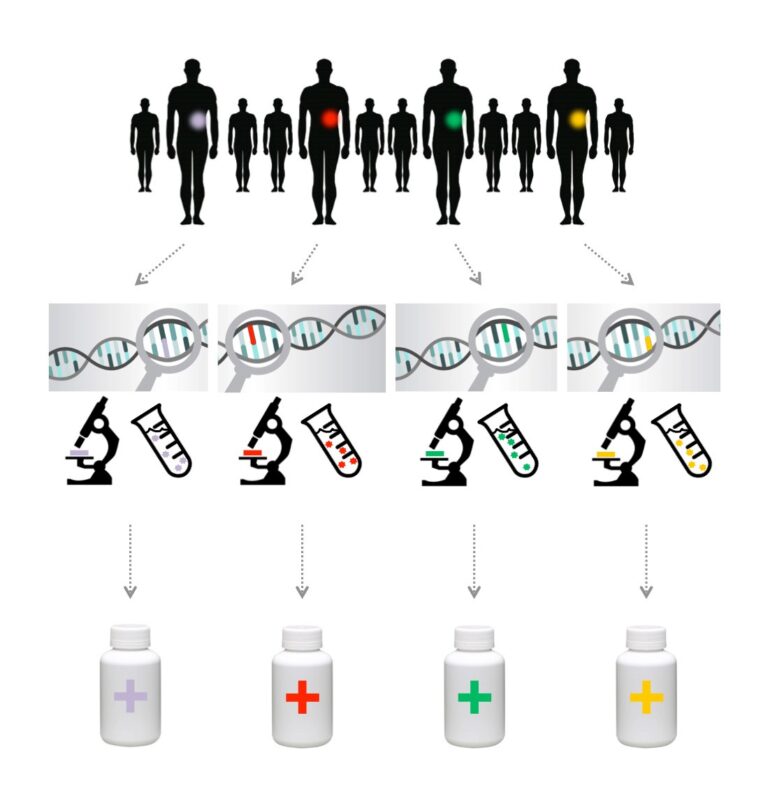
Presisjonsmedisin, skreddarsydd medisin og stratifisert medisin er omgrep som nyttast på same måte som persontilpassa medisin. Nokre nyttar omgrepa synonymt, medan andre vektlegg ulike nyanseskilnadar. Mange meiner at medisinen alltid har tilpassa diagnostikk og behandling til kvar enkelt pasient, og at presisjonsmedisin difor er eit betre omgrep for å illustrere utviklinga dei siste tiåra, med presise genetiske og molekylære analysar og målretta behandling retta mot spesifikke signalvegar i celler.
Under temaet persontilpassa medisin høyrer mellom anna målretta molekylær behandling, biomarkørar til inndeling av krefttypar og nestegenerasjons-sekvensering av genomet til. Å dele inn større pasientgrupper i mindre undergrupper basert på biologisk informasjon er eit mål, og oftast kjem den informasjonen frå genetiske analyser eller frå protein- eller hormon-analyser. Men alt etter korleis ein definerer persontilpassa medisin, kan diagnostikk og behandling òg tilpassast etter kliniske kjenneteikn eller informasjon om livsstil og miljø.
Persontilpassa kreftmedisin
Det er innan diagnostisering og behandling av kreftsjukdom persontilpassa medisin er kome lengst. Generelt ligg forsking på kreftsjukdommar langt framme, då dette er ei stor sjukdomsgruppe som råkar mange. Av same grunn er det ofte mykje pengar tilgjengeleg til forsking. I tillegg skuldast kreft genetiske endringar i cellene, noko som gjer at det i prinsippet er mogleg å påvise konkrete mutasjonar i svulsten og gje målretta behandling basert på denne informasjonen.
I dei siste tiåra har det vore fleire store gjennombrot i diagnostisering og behandling av fleire kreftformer. Utviklinga av ein målretta og effektiv behandling mot ein vanleg type blodkreft, kronisk myelogen leukemi, er kanskje det beste dømet. Alle tilfelle av kronisk myelogen leukemi skuldast at ein bit av kromosom 22 bytar plass med bit av kromosom ni. Les meir om kromosom og kva dei gjer på temasidene om arv og genetikk. Den nye versjonen av kromosom 22 kallast Philadelphia-kromosom, oppkalla etter byen der dei to oppdagarane av kromosomet heldt til. I skøyten, der den nye kromosom-delen er kopla på kromosom 22, oppstår det et heilt nytt gen som førar til at beinmergen produserer for mange umodne blodceller.
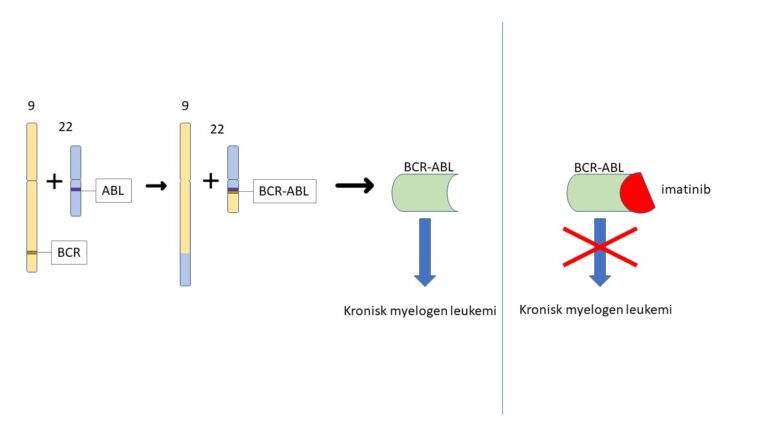
Philadelphia-kromosomet kan lett påvisast hjå pasientar med kronisk myelogen leukemi, noko som gjer presis diagnostisering mogleg. I tillegg vart det vist at behandling med imatinib, ein medisin som bremsar overproduksjonen av umodne blodceller, hadde nesten 100 prosent effekt på kreftcellene. I 2001 vart derfor imatinib godkjend til behandling av kronisk myelogen leukemi. Dette kan sjåast på som ein modell for persontilpassa kreftmedisin: sjukdommen kan raskt og nøyaktig diagnostiserast ved hjelp av ein biologisk markør, og markøren gjev informasjon om ei målretta behandling med god effekt.
Ei slik presis diagnose- og behandlingstilnærming er likevel meir unntaket enn regelen i medisinen. Korleis kreftsjukdom eller anna sjukdom oppstår eller utviklar seg i enkeltindivid er ofte eit komplekst samspel mellom genetiske faktorar og ytre påverknadar. Mange kreftsvulstar har mange ulike mutasjonar og som gjer at ein enkelt medisin ofte ikkje klarar å stogge sjukdommen. Etter godkjenninga av imatinib rett etter tusenårsskiftet har ingen andre kreftmedisinar kunne vise til like gode resultat, trass i milliardar av kroner nytta til forsking og utvikling. Sjølv revolusjonerande genterapiar som CAR-T, kor pasienten sine immunceller takast ut av kroppen, genmodifiserast til å angripe kreftceller og så førast tilbake til pasienten, har moderat effekt mot dei fleste typar kreftsjukdom. (Les meir om genterapi og CAR-t på temasida om genterapi.)
Persontilpassa medisin i andre fagområde
Persontilpassa medisin er ikkje avgrensa til berre kreftmedisin og kan vere relevant i alle fagområde. I den nasjonale strategien for persontilpassa medisin frå 2016 er tre satsingsområde trekt fram: kreftmedisin, sjeldne arvelege sjukdommar og infeksjonsmedisin. Desse tre vart valde fordi det var i desse tre områda persontilpassa medisin hadde dei største kliniske følgjene.
Definisjonen på ein sjeldan tilstand er at det er færre enn ein av to tusen personar som har den. Dette betyr at om lag 200 000 til 300 000 personar i Noreg har ein eller annan sjeldan tilstand. Om lag 80 prosent av desse er arvelege og skuldast feil i eit eller fleire enkeltgen, eller større feil i kromosom som til dømes at ein del av kromosomet manglar eller at ein del frå eit kromosom byter plass med ein annan del frå eit anna kromosom. Diagnostisering og etter kvart òg behandling av slike sjeldne arvelege tilstandar er områder kor persontilpassa medisin allereie har ei viktig rolle.
Ved mistanke om ein konkret arveleg sjukdom gjennomgår pasienten genetisk utreiing. Som oftast startar ein med ein avgrensa analyse, der ein undersøker om pasienten har dei mest vanlege genfeila som kan passe med symptom og dei kliniske funna. Innhaldet i eit slikt genpanel reviderast og oppdaterast etter kvart som ein lærar meir om samanhengen mellom genfeil og sjukdom. Kva for genfeil som er mest vanleg i eit område eller eit land er òg relevant, og difor vil til dømes ei genetisk undersøking i familiar med arveleg brystkreft i Noreg leite etter andre genfeil enn ei genetisk undersøking for arveleg brystkreft i USA. Kva for analyser som bør gjerast er ei fagleg vurdering hjå den medisinsk genetiske avdelinga som er ansvarleg for utreiinga.
Infeksjonssjukdommar skuldast mikrobar som kan vere anten virus, bakteriar, sopp eller parasittar. Korleis sjukdommen utviklar seg avheng både av eigenskapar hjå mikroben og hjå pasienten, og det er for å finne og nyttiggjere seg av desse eigenskapane persontilpassa medisin kan vere til god hjelp. Eit viktig døme er antibiotikaresistens og korleis antibiotikabehandling blir tilpassa til den bakterien som gjev infeksjonen. Ikkje all antibiotika fungerer mot alle bakteriar, anten grunna resistens, eller at ulike bakteriar manglar dei strukturane som eit antibiotikum angrip. Det er viktig å velje eit antibiotikum som har god effekt og som samstundes skadar færrast mogleg av dei andre bakteriane. Sekvensering av DNA frå bakteriar er òg viktig for å lære meir om antibiotikaresistens.
Opphaussing eller revolusjon?
I framtida vil persontilpassa medisin bli relevant for alle fagområde i medisinen, ikkje berre kreftmedisin, sjeldne arvelege sjukdommar og infeksjonsmedisin Det vil bety at psykosebehandling, ankeloperasjonar og leddgikt-behandling òg vil bli meir persontilpassa. Mange vil meine at det gir meining, i form av at all behandling tilpassast kvar enkelt pasient. Men det kan òg vere grunnlag for ei kritisk haldning. Kor relevant vil biomarkørar og genomsekvensering vere dersom eit ankelbrot skal opererast?
Det er ulike syn på kor viktig persontilpassa medisin vil bli for helsetenesta i framtida. Nokre meiner at persontilpassa medisin er ein revolusjonen som allereie har skjedd, og at samfunnet og helsetenesta må gjere mest mogleg for å legge til rette for mest mogleg persontilpassa medisin. Andre er meir tilbakehaldne, og vil sjå på persontilpassa medisin som opphausa, eller som eit håp om noko som kanskje ein gong kan bli ein realitet.
Begge syna har gode poeng. Med persontilpassa medisin har allereie i dag mange pasientar levd godt og lengre enn med dei behandlingane som var tilgjengelege før. For enkelte grupper kreftpasientar, til dømes dei som har føflekk-kreft med spreiing, er andelen som lev lenger enn fem år nesten dobla dei siste ti åra. For sjeldne arvelege sjukdommar er det fleire pågåande studiar med genterapi som antydar svært gode resultat. Og det er liten tvil om at nokre av behandlingsprinsippa, som CAR-T, er revolusjonerande.
Samtidig er det framleis slik at brorparten av dei som blir alvorleg sjuke ikkje kan nyttegjer seg av persontilpassa medisin. Dette er kanskje det motsette av det ein trur om en les om lovande forsking og store gjennombrot i media. I store fagområde som psykiatri, hjarte-kar-sjukdom og revmatologi, som alle har stor påverknad på folkehelsa, er persontilpassa medisin til mindre nytte enn det er i nokre delar av kreftmedisinen. Ulike syn på suksessen til persontilpassa medisin kan òg ha med sjølve omgrepet å gjere. Omgrepet persontilpassa medisin skildrar ein medisinsk metode og tenkjemåte, men kan òg ha andre betydningar. Det er ein visjon, av både medisinsk, politisk og økonomisk karakter. Der inngår verdiskaping, innovasjon, forsking og kunnskapsutvikling. Dette gjeld spesielt om ein ser på uttrykket presisjonsmedisin, som fekk vind i segla etter at dåverande president i USA Barack Obama i 2015 lanserte The Precision Medicine Initiative, ei svær satsing på helse og presisjonsmedisin i USA.

Etikk og prioritering
Innføring av nye legemiddel og andre formar for diagnostisering og behandling er nøye regulert, og dette gjeld og for persontilpassa medisin. Dels er målet tryggleik, og dels handlar det om prioriteringar.
Nye legemiddel som til dømes målretta behandlingar mot kreftsvulstar med konkrete mutasjonar blir oftast først vurderast i eit europeisk samarbeid, av det Europeiske legemiddelverket EMA (European Medical Agency). Dei ser mellom anna på resultat frå kliniske studiar og vurderer tryggleiken og effekten til legemiddela og gir så ei tilråding til Europakommisjonen. Det er dei som har mandat til å gje nye legemiddel marknadsføringsløyve. Om eit nytt legemiddel har fått marknadsføringsløyve der, vil det automatisk få løyve i Noreg.
Med ei marknadsføringsløyve kan legemiddelet lovleg omsetjast i apotek. Men for at legemiddelet skal betalast av det offentlege og brukast på norske sjukehus må det først også vurderast og godkjennast av Beslutningsforum – eit organ der dei fire direktørane i dei fire helseføretaka i Noreg sit, saman med to brukarrepresentantar. Dei er ein del av Nye metodar-systemet, som evaulerar nye behandlingar etter dei tre prioriteringskriteria i Noreg: helsenytte, ressursbruk og alvorsgrad. Nye behandlingar som skrivast ut av fastlegen vurderast etter dei same kriteria, men av Statens legemiddelverk.

Det er naudsynt å prioritere helseressursane våre av fleire grunnar. Det vert stadig fleire sjuke og eldre. Det blir stadig fleire nye, og ofte dyre, behandlingar tilgjengeleg. Samtidig er helsebudsjettet avgrensa, og det er ikkje nok pengar til å betale for alle dei moglege behandlingane til alle typar pasientar. Det betyr at helsetenesta må velje kven som skal få behandlinga, og i Noreg er det vedtatt at prinsippa om mest mogleg helse for pengane og ekstra omsyn til dei med mest alvorleg sjukdom skal styre desse prioriteringane. I tillegg står prinsippet om likebehandling sterkt: kor du bur, kor høg inntekt du har eller kva slags sjukdom du lir av skal ikkje ha noko å seie for prioriteringane.
Nye metodar-systemet er omdiskutert i Noreg, og spesielt når Beslutningsforum seier nei til nye legemiddel til alvorleg sjuke pasientar grunna høg pris. Av fleire grunnar er det ofte nye, persontilpassa behandlingar som skapar debatt. Persontilpassa legemiddel er ofte svært dyre, både fordi utvikling av desse medisinane er kostnadskrevjande, men òg fordi betalingsviljen for slike legemiddel er stor. Samstundes er ein usikker på kor godt dei verkar, spesielt på lang sikt. Kanskje visar studien at svulstane krympar hos mange, men ein er framleis usikker på kor mykje lenger pasientane vil leve. Manglande innsyn i grunnlaget for avgjerslene, til dømes kva legemidla kostar, er noko mange ser på som eit problem.
Nokre meiner at potensialet til persontilpassa medisin er så stort at helsetenesta må akseptere høgare prisar og meir usikker kunnskap. Andre meiner at persontilpassa medisin må vurderast på lik linje med andre behandlingar, fordi om meir pengar brukast på desse medisinane vil det vere mindre pengar igjen til andre pasientgrupper.
Her kan du lese meir om prioriteringar og systema for godkjenning av nye legemiddel i Noreg: https://www.bioteknologiradet.no/2021/12/i-genialt-nye-genterapiar-utfordrar-prioriteringssystemet/
Spørsmål til diskusjon
- Er det riktig å vurdere persontilpassa medisin på same måte som alle andre medisinske behandlingar, eller bør nye medisinar med stort potensiale få ekstra prioritet?
- Kva for faktorar bør telje når nye legemiddel skal prioriterast? I dag er effekten av medisinen, prisen og kor sjuke pasientane som treng medisinen del av vurderinga. Men kva med andre faktorar? Bør pasienten sin alder telje med? Kva med forsørgeransvar eller arbeidsevne?
Innhaldet på denne sida ble sist oppdatert i september 2024.
Send oss ein e-post om du har kommentarar eller spørsmål til innhaldet.




